乳がんをひとつの疾患として治療してきた局所療法は今、リスクに基づき治療を省略する、より小さな治療への道を模索している。一方、全身療法では、 バイオロジーに基づく標的治療が進められる中、遺伝子解析技術の進歩もあいまって、ますます多くの治療標的が明らかにされている。しかし複数の標的に対 し、単に治療を加えることは、必ずしも生命予後や患者利益にはつながらない。その意義を検証する臨床試験自体が、患者登録やコストの面から実施困難にも なっている。加えるべき治療を知るべく進められてきた個別化は、今むしろ、治療省略のために重要となっているようだ。サンフランシスコで開催された Breast Cancer Symposium 2013(米・サンフランシスコ、9月7~9日)のKeynote Lectureでは、外科医、腫瘍内科医それぞれの視点から、乳がんの近い将来が展望された。(医学ライター/中西美荷)
外科医の視点から “Bigger is Better”からの脱却
従来は、「より大きな切除こそが、よりよい手術(“Bigger is better”)」とされ、それによってがんが治癒すると考えられてきた。これを否定する、さまざまなエビデンスが存在する今日でも、この考え方は、完全 には葬り去られていない。しかし、患者の生命予後改善のためには、「顕微鏡的疾患は、必ずしも外科的切除を要さないことを認識し、不要な手技は省くべき だ」とMemorial Sloan-Kettering Cancer CenterのMonica Morrow氏は指摘する。
そのためには、どのような腫瘍が、局所療法なしに制御可能かを知る必要がある。そしてそれは、乳がんのサブタイプによって異なることが明らかになってきたという。
1990-2011年に行われた計8万6598例を含む53の無作為化臨床第3相試験の治療結果によれば、全再発に対する局所領域(LR)再発の割合は、 手術の種類(乳房切除術か乳房温存術[BCT]か)、放射線療法の有無、閉経状態、再発時期に関わらず、この30 年で30%から15%へと減少した(p<0.001)。
一方、Early Breast Cancer Trialists' Collaborative Group (EBCTCG)のオーバービューでは、無病生存期間(DFS)や全生存期間(OS)をより延長させる全身療法は、局所再発リスクも、より大きく低減させ ることが示された。たとえばタモキシフェンでプラセボと比較して約50%(相対リスク(RR):0.47)、化学療法で化学療法なしと比較して50歳未満 で40%(RR:0.63)、50~69歳で30% (RR:0.70)低下する。
アロマターゼ阻害剤(AI)、スイッチ療法、長期ホルモン療法では、タモキシフェン以上のリスク低減が認められる。抗HER2療法でも、BCT後のトラス ツズマブ投与によるLR再発率低下がすでに示されていたが、本学会で、乳房切除術後においても、トラスツズマブによるリスク低下を認めることが報告され た。
病理、画像技術の進歩が招く「より大きな手術」
このように、全身療法の進歩に伴い、局所再発は減少しているが、ではどのような腫瘍が、手術なしに制御可能なのか。これは、乳房温存術(BCT)の 試みが開始した30年前からの命題でもあり、断端陰性の幅はどれだけ必要か、微小転移はどう影響するかといった議論が続けられてきた。その議論の傍ら、皮 肉なことに米国では今、「より大きな手術」である乳房切除術が増え、BCTで断端陰性を得た患者も、その1/4が、より広い断端を得るべく再手術を受けて いる。背景には、がん一片一片の可視化を目指す画像技術の進歩によって、無症状の疾患を発見できるようになったことがある。
こうした中、the Society of Surgical Oncology (SSO) と、the American Society of Radiation Oncology (ASTRO)は、Susan G. Komen基金の助成金を得て、7月12~13日、断端に関するコンセンサス会議を開催した。
系統的文献レビューによる33試験についてのメタ解析で、2万8162例に1506の局所再発が生じており、局所再発率は5.5% (2.3~7.6%)。断端陽性(陰性1mm未満を含む)は局所再発と関連していることが明らかになった(断端陰性に対するオッズ比(OR):1.96、 95%CI:1.72-2.24、p<0.001)。この結果は、年齢、試験登録年、ホルモン療法を補正しても変わらなかったという。
一方、断端陰性の幅については、追跡期間補正後、1mmに対して2mmでORは0.91(95%CI:0.46-1.80]、5mmでORは0.77(95%CI:0.32-1.88)
で、局所再発との有意な関連性は見いだされなかった。
これらの結果から、コンセンサスの基調声明は、「局所制御のためには、断端陰性(インクでマークされた断端部に腫瘍細胞なし)であることが重要だ。しかし、その幅をより大きくとっても、再発率の有意な改善はない」とされている。
微小転移例での腋窩リンパ節切除は過剰治療
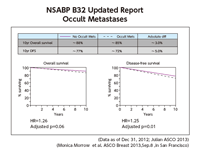
腋窩に対する治療も、省略可能なものがある。以前、Morrow氏らの施設(MSKCC)で行われた研究では、微小転移ありの患者の生存率は、臨床 的リンパ節陽性と陰性の間に位置していた。しかし今年のASCOで発表されたNSABP B32 の最新データによれば、微小転移によるOSの違いは、10年追跡の時点で本質的に消失していた(図1)。
この知見は、BCT後の微小転移に対する腋窩リンパ節切除(ALND)の必要性を検討するIBCSG 23-01試験実施のきっかけとなった。同試験では、患者の96%が全身療法を受け、ALND群では13%に陽性リンパ節を認めたが、局所再発率は両群と もに2%、領域再発率はALND群1%未満、SLNB群1%だった。また5年DFSはALND群84.4%、SLNB群87.8%と、ALNDは生存に寄 与せず、不要であることが示唆された。Morrow氏は、「微小転移の切除に理論的根拠はない。したがって、微小転移の存在を調べること(SLNB)は過 剰診断であり、 切除する(ALND)のは過剰治療だ」と述べた。
臨床試験では、全身療法なしの条件下で行われたNSABP B04で、腋窩に残存疾患があった2例中1例再発がみられた。しかし、放射線療法や全身療法が実施されたその後の試験では、施行率の上昇にともない、リン パ節転移陽性患者のLR再発率は低下し、ACOSOG Z0011では1/30だった(図2)。
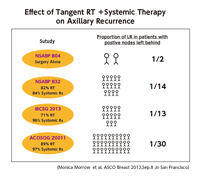
このような、全身療法によってLR再発リスクが低下することを示すデータの集積も手伝い、局所療法は今、再発リスクに基づく治療強度選択の道へと進み始めている。
分子サブタイプや遺伝子プロファイルに基づき治療を省略
乳がんの分子サブタイプは、局所療法の治療選択において、現在全く考慮されていないが、局所再発率との関係についてもデータが集積されつつある。 BCT後の局所再発率は、Liminal A(ER+HER2-)乳がんではトリプルネガティブ乳がん(TNBC)の1/2である(メタ解析、RR:0.49、 95%CI:0.33-0.73、 p=0.0005)。乳房切除術後でも同様だ(メタ解析、RR:0.66、95%CI:0.53-0.83、 p=0.0003)。さらに、化学療法とタモキシフェンを投与された場合、21遺伝子Oncotype DXのRecurrence Score(RS)の高い患者、70遺伝子シグナチャーで高リスクの患者は、LR再発率が高いとのデータもあり、Morrow氏は、「将来的には、遺伝子 シグナチャーによって、局所療法を省略できる患者グループを特定できる可能性が高い」との見解を示した。
局所再発リスクが高いTNBCは一方で、リンパ節転移陽性や4つ以上のリンパ節転移は少なく、60772例を登録した試験で、Luminal A乳がんと比較していずれも40%少なかった。一般に、臨床的リンパ節陰性(T1、T2、cN0)の場合、リンパ節転移頻度は約30%だが、Morrow 氏は、これがACOSOG Z011におけるSLNBのみ群と同頻度で、その腋窩再発率は0.9%と低かったことを指摘。1cm以上のTNBCに対して行われるSLNBの必要性に疑 問を示した。
さらにHER2陽性疾患についても、トラスツズマブを投与された場合、乳房切除術後放射線療法(PMRT)なしでもLR再発率は2.9%と低く、PMRTは不要だと指摘した。
局所療法 省略が可能な患者グループ特定を
Morrow氏は、医師は、TNBCやHER2陽性乳がんが予後不良のバイオロジーを有するという認識から、SLNBやPMRTを行うことで、自身 の不安を打ち消そうとしているだけだとの厳しい見方を示した。「5%未満、10%未満といったLR再発の小さな差は、生存には影響を与えないと認識し、と らわれ過ぎないことが重要」と述べた。さらに、「ACOSOG Z0011やIBCSG 23-01試験の登録症例数が、デザインで規定された約半数にとどまったように、医師にとって、より少ない治療の試験に患者登録することが困難だという壁 はある」としながらも、局所療法の省略が可能な患者グループについて試験で検証していく必要性を強調。「加えるばかりの治療法を続ければ、有害事象やコス トなどの点で、患者の負担を増やすだけである。これまで用いられてきた局所療法のルールは、30年間にわたって治療成績改善に寄与してきたが、乳がんとい う疾患に対する概念が大きく変化した現在、新たなエビデンスに基づく新たな局所療法のルールづくりが必要だ」と述べ、講演を終えた。
腫瘍内科医の立場から 遺伝子解析の技術向上とコスト低下で希少疾患の時代へ
一方、腫瘍内科医の視点からStanford University School of MedicineのGeorge W. Sledge, Jr.氏が講演した。
遺伝子解析の技術向上とコスト低下によって、これまで治療法が限られていた患者についても、ドライバー変異が明らかにされつつある。ただ、派生頻度が低い 変異だったり、1人の患者に複数の変異が存在することも報告されている。いわば、乳がんは「希少疾患の集合体」ともいえる状況になってきている。それぞれ を標的とする治療が存在しても、単に追加することでは解決につながらず、むしろ毒性の増加とコスト増大につながってしまう。Sledge氏は、乳がん死を 減らすためには、別の視点が必要だとの見解を示した。そして5~10年後に残される課題は、晩期再発を引き起こす微小転移の休眠を標的とする治療ではない かと予測した。
Sledge氏「HER2の時代はほぼ終わった」
「HER2の時代は(ほぼ)終わった」。Sledge氏の大胆な予測は、主に公衆衛生の視点によるものだ。現在、HER2陽性乳がんの無病生存 (DFS)が、ペルツズマブ+トラスツズマブの88%から、ペルツズマブ+T-DM1によって92%へと向上することを想定した試験が進行中だが、これが 検証された場合、HER2陽性乳がんに対する術後補助化学(アジュバント)療法におけるDFSの新たなベンチマークは92%になる。
Sledge氏は、再発する少数例の予測ができない限り、臨床第3相試験は大規模となり、法外なコストを要するため、その実施には無理があると指摘。この領域で残されている課題は、毒性を減らすこと、化学療法なしのレジメン、費用対効果だとした。
米国では最近、バイオベンチャーMyriad社が所有するBRCA1、BRCA2検査に関わる多数の特許の一部を、最高裁が無効とした。Sledge氏 は、これにより同検査のコスト低下は加速し、数年以内に100ドル未満の日常的な検査になると予測。多くの患者が検査を希望するようになり、それによって MRI診断や予防的手術が増加するなど、腫瘍内科医の出番の前に問題が処理され、全身療法を行う患者が、わずかだが減少するとも予測した。
健康上重大な問題を起こす遺伝子についてのMendeliome検査も後に続いている。今後5年程度の間に500ドル程度での実施をめざし、各企業が開発を進めている。
増殖と生存は引き続き標的である
エストロゲン受容体陽性(ER+)、陰性(ER-)患者ともに、再発には早期のピークがあり、ER-患者では、急激な低下の後、持続的な再発が認められる。ER+患者でも、再発リスクは長期間継続する(図3)。
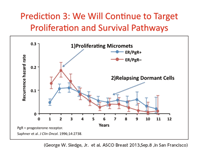
ER-、ER+ともに、微小転移の増殖が速いグループが迅速に再発し、晩期再発は長期にわたって休眠状態にあった微小転移によると考えられるという。増殖を標的とする治療の研究は盛んだが、なお多くの患者が早期再発を経験しており、引き続き重要だ。
がんゲノム研究が遍在するが、得られる結果は悩ましい
100例の乳がん患者の全ゲノム解析で、ドライバー変異が、少なくとも40の異なるがん遺伝子に、73の異なる組み合わせで発見され、中には6つの ドライバー変異を有する患者もいたことが報告されている。しかし腫瘍学の歴史上、意図的に6つの変異が同時に標的にされたことはない。
Sledge氏は、近年、大きく低下しているゲノム解析コストが、今後10年でさらに低下して非常に安価となり、全ゲノム、全エクソン、あるいは重要な 100遺伝子の解析などが、一般の医師によって行われるようになると予測する。しかし患者が自分のデータの入ったメモリを持ってやってきても、治療法がな いとすれば、医師は何もできない。ゲノム解析の結果はむしろ、臨床上、困った問題を引き起こす可能性がある。
ゲノム解析によって、トリプルネガティブ乳がん(TNBC)のドライバー変異も明らかになってきた。しかしその多くはまれな変異で、Sledge氏はこれを、「希少疾患の集合体だ」と表現した。
発現頻度が少ない変異を標的とすることの難しさをHER2変異の試験を例に説明した。1499例のゲノム解析で、HER2変異を有していたのは25例。頻 度は2%未満にすぎず、しかもHER2増幅を診断するIHCやFISHではとらえられない。また研究室レベルでは、トラスツズマブは効果がなく、小分子抗 HER2薬の一部が有効であることが分かっている。現在、5施設共同で、HER2変異例にネラチニブを投与する臨床第2相試験が開始されているが、1例を 登録するためには、HER2変異陽性の患者の割合(2%)に、試験適格な患者の割合(50%と想定)、インフォームド・コンセントに同意する患者の割合 (80%と想定)をかけた125人のスクリーニングが必要だ。
「これが、ゲノム解析に基づく希少疾患時代の現実だ」とSledge氏は強調。加えて、腫瘍学では今、ひとつの経路を阻害すれば、腫瘍は迅速にかわりの機序をみつけて増殖することも指摘した。
前臨床試験から、複数のドライバー変異は、同時にたたくことがもっとも効果的だと知られているが、たとえばキナーゼ阻害剤の併用は、薬剤を加えるごとに、 明らかに毒性も増加する。かつ、そのコストは、1剤あたり平均8000~1万ドル/月に上る。現実的には困難で、「何か別のことを考えねばならない」 (Sledge氏)。
微小転移の休眠細胞が乳がん死の主な原因に
5年以降の再発の原因は、微小転移の休眠細胞だと考えられる(図3)。前臨床および臨床試験で、増殖をターゲッ トとする治療は、休眠細胞には作用しないことが示唆されている。Sledge氏は、この数年の間に、増殖を標的とする治療はさらに進歩し、休眠細胞が乳が ん死の主因になると予測。「いいニュースは、微小転移にはいくつものターゲットが存在することだ」とも述べた(図4)

そして最後に「高齢だが著名な科学者が、それはあり得ると言った場合、彼はほぼ確実に正しい。しかし、そんなことはあり得ないと言ったとしたら、おそらく 彼は間違っている」というArthur C. Clarkeの名言を引用。「不可能なことはないと言いたい」と、力強い言葉で講演を終えた。